préparation de la Journée mondiale contre l’ostéoporose qui aura lieu le 20 octobre 2017, la Société française de rhumatologie et le Groupe de recherche et d’information sur l’ostéoporose (GRIO) ont mis à jour les lignes directrices pour la prise en charge de l’ostéoporose chez les femmes à risque. Cette maladie affecte les os et entraîne un risque de fracture. En

A lire en complément : Toilettes hautes : Impact sur la santé et solutions à adopter
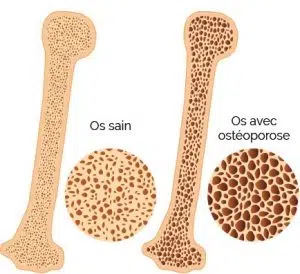
L’ostéoporose aujourd’hui
A découvrir également : Améliorez votre concentration et votre productivité
L’ostéoporose est une maladie osseuse qui touche les personnes âgées, en particulier les femmes . Elle entraîne une diminution de la masse osseuse et une altération de l’architecture du tissu osseux. Il est inquiétant de constater que cette maladie est de plus en plus répandue.
Le risque de fractures est alors important et ces fractures peuvent être graves. En outre, une personne qui souffre déjà d’une fracture est exposée à un risque majeur de récidive 10 à 15 ans, surtout dans les 2 à 3 ans suivant la fracture. Il existe également un risque opératoire lorsqu’une intervention chirurgicale est nécessaire, ainsi qu’un risque d’incapacité fonctionnelle.
Lisez aussi
— Comprendre l’ostéoporose Les nouveaux critères pour initier un traitement
Un traitement peut être proposé pour limiter le risque de fracture.
Quatre traitements contre l’ostéoporose sont largement utilisés aujourd’hui :
- Acide zolédronique (Acalsta®, Zometa®…) : il agit sur l’os en inhibant sa destruction par les cellules appelées « ostéoclastes », responsables de la résorption osseuse.
- Tériparitide (Forsteo®) : c’est une hormone qui stimule la formation osseuse en activant des cellules appelées « ostéoblastes ». Il augmente également l’absorption du calcium pendant la digestion.
- Raloxifène (Optruma®, Evista®…) : ce médicament réplique le effets protecteurs des œstrogènes sur l’os. Il réduit le risque de fractures vertébrales liées à l’ostéoporose, sans agir sur le sein et l’utérus, contrairement aux œstrogènes.
- dénosumab Le (Prolia®, Xgeva®) : il inhibe la formation, la fonction et la survie des ostéoclastes.
Avant de commencer le traitement de l’ostéoporose, la densité minérale osseuse (DMO) est mesurée par un test appelé densitométrie osseuse. Il permet de quantifier la perte osseuse par le « score T ». Plus ce score T diminue, entre -1 et -4, plus le risque de facture augmente.
À savoir ! L’os de densité minérale (DMO) est la quantité de calcium dans un volume donné de matériau osseux . Cette mesure permet notamment d’évaluer le risque de fracture d’un os dans le cadre de maladies telles que l’ostéoporose.
Sur la base de cette DMO et du historique, il est déterminé s’il faut ou non initier le traitement :
| Score T | Fracture sévère (col du fémur, vertèbres, humérus, bassin) | Fracture non grave | Absence de fracture |
| Score de -1 < T | Avis d’un spécialiste | Pas de | traitement Pas de traitement |
| -2 < score T < -1 | traitement | Avis d’un spécialiste | Pas de traitement |
| -3 < score T < -2 | Traitement | Traitement | Avis d’un spécialiste |
| T score < -3 | Traitement | Traitement | Traitement |
- Si la patiente a déjà eu une fracture du col du fémur , on choisit l’acide zolédronique.
- Si le patient a déjà eu deux fractures des vertebrae , we choose teriparitide.
- If the woman is under 65 and has osteoporosis that requires treatment, raloxifene is chosen.
- In a woman under the age of 60 who suffers from disorders secondary to menopause (hot flashes, vaginal sécheresse,…) et l’ostéoporose sans fracture grave, on peut envisager un traitement hormonal pour corriger les symptômes désagréables.
- Si le score T est très faible, inférieur à -3, certains traitements injectables peuvent être utilisés : acide zolédronique, dénosumab…
Mesures complémentaires essentielles
Même si le traitement de l’ostéoporose est vraiment efficace pour stabiliser la perte de densité osseuse, il doit toujours être associé à un apport correct en vitamines et minéraux.
L’apport quotidien en calcium doit se situer entre 1 000 et 1 200 mg chez la femme. Cela correspond à trois produits laitiers par jour. Certaines eaux minérales et certains légumes contiennent du calcium, mais celui-ci est moins bien absorbé que le calcium apporté par les produits laitiers.
Il existe également des produits contenant du calcium dans les pharmacies, mais les médecins recommandent, dans la mesure du possible, de privilégier le calcium provenant des aliments. Vous pouvez évaluer votre alimentation avec un questionnaire simple et rapide présenté ici.
Dans tous les cas, les spécialistes n’ont pas démontré que la supplémentation en calcium seule, sans traitement supplémentaire, pouvait prévenir les fractures ostéoporotiques.
L’apport en vitamine D doit également être suffisant, car il permet la formation d’os.
Parfois, un test sanguin de vitamine D est prescrit pour déterminer si le sujet est déficient. Selon les nouvelles recommandations, les situations dans lesquelles la posologie est recommandée sont les suivantes :
- L’ostéoporose ;
- Maladie qui favorise l’ostéoporose ;
- Début d’un traitement anti-ostéoporotique ;
- Chutes répétées ;
- Obésité stade III (indice de masse corporelle) : 40 kg/m2.
Lire aussi
— Ostéoporose : comment faire le plein de calcium ? Quand arrêter le traitement ?
Pour tous les patients, l’objectif est de corriger la perte de densité osseuse . Les spécialistes recommandent une interruption du traitement 3 à 5 ans après son initiation dans les cas suivants :
- Aucune fracture en cours de traitement ;
- Aucun nouveau facteur de risque d’ostéoporose :
- Aucune baisse significative de la DMO
- Chutes répétées ;
- Score T supérieur à -2,5 ou même -2.
Dans d’autres cas, il est conseillé de consulter votre médecin avant de prendre la décision d’arrêter le traitement.
Solange P., médecin en santé publique et médecine sociale
Sources
— GRIO (Groupe de recherche et d’information sur l’ostéoporose) — Bon usage du médicament — Médicaments contre l’ostéoporose. Haute autorité sanitaire (HAS). juin 2014.